PICSとは、ICU後に起こる見えにくい後遺症
集中治療を必要とする重症患者の生命予後は、ICU医療の進歩により飛躍的に改善しました。しかし、その一方で、退室後の患者に残る後遺症、いわゆる「Post-Intensive Care Syndrome(PICS)」への関心が高まっています。
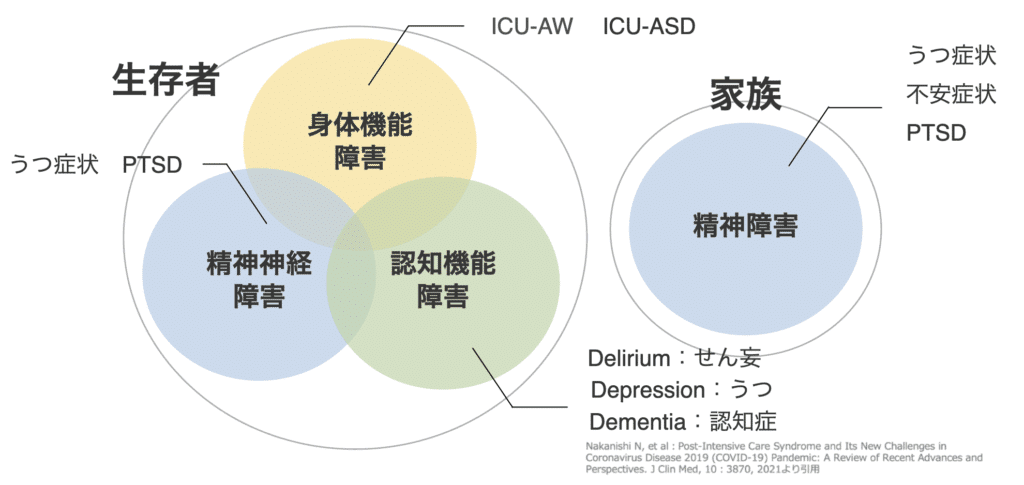
PICSとは、集中治療を受けた患者が、ICU退室後に新たに発症、あるいは増悪する身体的・認知的・精神的な障害を総称したものです。
これは一過性の症状ではなく、数ヶ月〜年単位で持続するケースもあり、患者のQOL(生活の質)や社会復帰に大きな影響を与える可能性があります。
PICSという用語は、米国集中治療医学会(SCCM)によって2012年に提唱されました。以降、ICU医療におけるアウトカムの新たな指標として、世界的に注目されています1)。
このPICSは、以下の3つの領域に分類されます。
- 身体的障害(Physical Dysfunction):ICU獲得筋力低下(ICU-AW)に代表される筋力・身体機能の低下。ADLの自立度にも直結します。
- 認知機能障害(Cognitive Impairment):集中力や記憶力、注意力の低下など。ときに高次脳機能障害に類似した症状を呈することもあります。
- 精神的障害(Mental Health Problems):不安、抑うつ、PTSD、睡眠障害などが含まれ、長期にわたって生活の質に影響を及ぼします。
これらの障害は単独で出現するとは限らず、複合的に併発するケースが多いこともPICSの特徴です。
特に注目すべき点は、集中治療の成功がゴールではないという現実です。ICUでの治療が命を救うことには変わりありませんが、退室後の生活まで見据えた包括的な支援が求められる時代になっています。
PICSの概念を理解し、ICU内外での早期介入や予防的取り組みを行うことが、今後の集中治療における課題の一つです。
PICSがもたらす影響とその実態
PICSの影響は、退院後の生活において極めて多面的かつ長期に及ぶものであり、単なる機能回復では測れない“生活者としての回復”が問われるようになっています。
1. 身体的影響:ADL低下と社会復帰困難
ICU-AW(ICU-acquired weakness)は、PICSの身体的側面を代表する後遺症です。
人工呼吸器管理やベッド上安静、炎症、栄養障害など複数要因が関与し、退院後6ヶ月〜1年経っても筋力低下が持続するケースが報告されています2)。
これにより、以下のような影響が生じます:
- 歩行・トイレ動作・入浴などのADLが自立できず、在宅復帰が困難に
- 離職や再就職困難など、社会復帰への障壁
- フレイル・サルコペニアの進行による再入院リスクの増加
2. 認知機能障害:目に見えにくい“脳の後遺症”
集中治療を受けた患者の約3〜6割に、退院後の認知機能低下が認められるとされます3)。
これは加齢や既存の認知症とは異なり、ICU滞在中のせん妄・低酸素・炎症・睡眠障害などが関与していると考えられています。
患者や家族が「なんとなく注意力が落ちた」「物忘れが増えた」と感じる程度でも、生活上の判断力低下や服薬ミス、金銭管理の困難といった影響が深刻化することがあります。
3. 精神的障害:見過ごされがちなPICSの核心
PICSでは、不安・抑うつ・PTSDなどの精神的影響も顕著です。
特に人工呼吸器装着中の恐怖体験や、ICUでの孤独・無力感がPTSDの引き金となることが多く、退院後も“ICUでの記憶”に苦しみ続ける患者が少なくありません。
- PTSD有病率は、集中治療経験者で10〜30%程度と報告
- 抑うつ・不安障害は、QOL低下と社会的孤立の要因に
- 精神的問題が身体的回復を妨げる悪循環も
4. 家族への影響(PICS-F)
近年注目されているのが「PICS-F(Family)」、すなわち患者家族に生じる精神的ストレスです。
ICU入室という非日常に直面した家族は、以下のような問題にさらされます:
- 抑うつ・不安・不眠などの精神的症状
- 退院後の介護や支援へのプレッシャー
- 看取りや意思決定に伴うトラウマ体験
患者と家族の回復は密接に関連しており、患者支援だけでなく家族支援の重要性も広く認識されるようになっています4)。
予防の鍵となる「早期離床とリハビリテーション・多職種介入」
PICSの発症予防および重症化の回避には、ICU滞在中からの積極的な介入が極めて重要です。特に近年は、早期リハビリテーションと多職種連携の重要性が広く認知されており、実臨床でも標準的なアプローチとして定着しつつあります。
1. 早期離床とリハビリテーション:ICU-AWとADL低下を防ぐ
ICU内での1日安静は、筋力を1日あたり2〜3%低下させるとも言われており、ベッド上での完全安静は筋萎縮や廃用症候群を加速させます5)。
そのため、状態が安定次第、ベッド上運動から離床・歩行訓練までを段階的に導入する早期リハビリが推奨されます。
RCTやメタアナリシスでは、早期リハビリテーション導入により以下の効果が報告されています6)
- ICU滞在日数の短縮
- 人工呼吸器装着期間の短縮
- せん妄発症率の低下
- ADL自立率の改善
2. ABCDEFバンドルと多職種チームの重要性
ICUにおける多職種連携の象徴的なアプローチが「ABCDEFバンドル」です。
- A:Pain(疼痛評価と管理)
- B:Both SAT & SBT(鎮静・人工呼吸器離脱の最適化)
- C:Choice of analgesia and sedation(適切な鎮痛・鎮静の選択)
- D:Delirium(せん妄の評価・予防・管理)
- E:Early mobility(早期離床)
- F:Family engagement(家族の関与)
さらに近年は、**G=Good nutrition(適切な栄養管理)、H=Human connection(人間的つながり)**が加わり、“ABCDEFGHバンドル”として包括的に患者を支える動きもあります7)。
この実践には、医師・看護師・リハビリテーション職種・薬剤師・栄養士・臨床心理士・医療ソーシャルワーカーなど、多職種が同じ目標に向かって能動的に関与する体制が不可欠です。

3. 実臨床で求められる柔軟な対応と教育
早期リハビリを成功させるには、病態の変動を見極めた柔軟な対応と、現場スタッフの継続的な教育・意識共有も重要な要素です。
現場では以下のような課題がよく挙がります。
- 「循環動態が不安定だから今日は安静に」となりがち
- 看護師や医師との連携・調整に時間がかかる
- 離床の目的が曖昧で継続しにくい
これらを乗り越えるためには、“PICS予防のために今この介入が必要である”という臨床的な意味づけの共有が不可欠です。
ICU退室後の包括的フォローアップの必要性
ICU退室は、PICSのリスクが消失するタイミングではありません。むしろ、PICSの症状が明確化し、生活機能への影響が顕在化するステージであると言えます。
1. 身体・精神・認知・社会の各領域を切れ目なく支える
PICSは、身体機能低下・認知障害・精神症状(不安・うつ・PTSD)の三領域にわたって長期に影響を及ぼします。さらに、患者の生活再建にとっては就労・介護・経済的困難など社会的課題も無視できません8)。
そのため、ICU退室後は以下の視点からのフォローが推奨されます:
- 身体機能の評価(握力、MRCスコア、歩行能力:6分間歩行試験)とリハビリテーション継続
- 精神的評価(HADS、IES-R)と心理的サポート
- 認知機能評価(MMSE、MoCA)と対応策の検討
- 家族ケア(PICS-F)と医療・介護の連携支援
2. 多職種チームによる「PICSラウンド」の実践例
私が勤務する病院では、ICU退室後のPICS高リスク患者を対象とした「PICSラウンド」をスタートしました。毎週実施しています。チームには医師・看護師・理学療法士・薬剤師・ソーシャルワーカーなどが参加し、1人の患者に対して多角的な評価とカンファレンスを行います。
このアプローチの利点は、
- 各職種が専門性に基づいた評価を分担できること
- 退院・在宅復帰に向けて連続的な支援ができること
- 精神的・家族的問題など、見落とされがちな要素を早期に介入できること
にあります。
まだエビデンスもなく、これからエビデンスを蓄積していくフェーズでの活動です。
3. 患者・家族の体験と満足度を重視した医療へ
PICSの本質は、ICUでの命の救命後にも続く「生きづらさ」の問題です。
そのため、アウトカム指標は生存率だけではなく、QOL・自立度・再入院率・社会復帰率といった生活の質も重視すべきです9)。
また、ICUでの経験は患者本人だけでなく家族にも深い精神的影響(PICS-F)を残すことがあり、彼らへの心理的支援と情報提供、社会資源への橋渡しも含めた包括的対応が求められます。
医療者に求められるPICSへの感度と連携意識
PICSは、ICU退室後の患者に広範な影響を及ぼすことが明らかになってきました。重症患者の救命が達成された先に、いかにして「その人らしい生活」を取り戻してもらうか。それが、現代の集中治療に求められる新たな役割です。
1. ICU内だけでは完結しないリスク管理
ICUでの早期離床、せん妄予防、鎮静管理といったPICS予防の取り組みは広がってきていますが、それだけでは不十分です。PICSの多くは、ICU退室後に本格化し、長期化することが多いため、病棟・リハビリテーション・在宅までを見据えた継続的な関与が求められます10)。
したがって、ICUスタッフだけでなく、急性期病棟の看護師、病棟リハビリテーションスタッフ、医療ソーシャルワーカー、地域連携室など、病院内外の多職種が「PICSリスク」を共通言語として共有することがカギとなります。
2. 感度の高い「気づき」が早期介入につながる
PICSはしばしば、患者本人がうまく言語化できず、周囲も「年齢のせい」や「気のせい」と見逃しがちです。
しかし、たとえば以下のような場面で“違和感”に気づける感度があれば、早期に専門職が介入できます。
- ICU退室後、食欲や会話が乏しい
- 表情が乏しく、目が合わない
- 体力は回復しているのに退院に強い不安を訴える
- 家族が「以前と様子が違う」と話す
こうした兆候に「PICSかもしれない」という視点を持つことが、PICSの早期発見と対応につながります。
3. 「評価して終わり」ではなく、ケアと再統合へ
PICSの評価(握力、HADS、IES-R、MoCAなど)を行うこと自体は大切ですが、それ以上に重要なのは、評価結果をもとに具体的なケアや支援につなげる体制づくりです。
たとえば、
- 心理士との連携で不安・PTSDに対する支援を行う
- 地域包括ケアの会議で認知面のフォロー継続を共有する
- 社会的孤立がある患者には、退院調整時点で福祉との連携を開始する
といったように、PICSの評価を「退院支援」や「社会復帰」の文脈に再統合する意識が必要です。
PICS対策がもたらす医療の質の向上
PICSへの対応は、単なる患者の「後遺症対策」にとどまりません。むしろ、PICS対策を組み込んだ医療は、患者・家族にとって真に価値ある医療の提供へと直結すると考えます。
1. 「救命」から「生活再建」へのパラダイムシフト
ICU医療の進歩により、重症患者の救命率は年々向上しています。その一方で、退院後に続く心身の問題への支援が乏しいことが、QOLや社会復帰の大きな障壁になってきました9)。
PICSという概念を導入することで、「ICUを出たら終わり」ではなく、入室前の生活に近いレベルまで回復させることがゴールという視点が共有されるようになります。
この視点の変化は、医療の質指標の再定義にもつながります。
2. 医療者の協働意識とチームケアの促進
PICSへの対応は、医師や看護師だけでは完結できません。
リハビリテーション職種、薬剤師、心理職、MSW、地域包括ケア関係者など、多職種が対等に連携しながら「生活再建」をゴールに据えるチーム医療が不可欠です。
このプロセスを通じて、
- 情報共有の質の向上
- リハビリや看護計画の個別最適化
- チーム全体のモチベーションの向上
といった組織全体のケアの質向上も期待できます。
3. 家族支援・PICS-Fケアの意義
PICS-Fへの配慮は、医療現場にとって新たな挑戦です。
しかし、ICUで患者を見守る家族の不安や孤立感に対して、早期から支援的に関わることは、患者の回復にも好影響を与えることが示されています11)。
家族面談の機会を意図的に増やしたり、ICU日記やPICSリーフレットを活用するなど、小さな工夫の積み重ねが、家族満足度の向上、患者満足度の向上へとつながります。
PICS対策の今後の課題と展望
PICSに対する認識は徐々に広まりつつありますが、その対策はまだ発展途上であり、多くの課題と向き合っていく必要があります。ここからは私の私見を含めて述べさせていただきます。
1. 評価指標とエビデンスの確立
現時点では、PICSの評価に使用される指標(身体機能、認知機能、心理状態など)は一定のコンセンサスがあるものの、評価の標準化とタイミングの明確化が課題です。たとえば、
- ICU退室時と退院時、どちらを評価の基準にするのか
- フォローアップの頻度や期間はどの程度が妥当か
といった点は、今後の大規模研究による検証とガイドライン整備が必要です12)。
2. 地域医療との連携と継続的フォローの仕組み
ICUからの退室後、PICSに苦しむ患者が適切な支援につながらないという「空白期間」が多くの病院で課題となっています。これに対し、
- 急性期と回復期・地域医療の連携強化
- PICS外来や退院支援プログラムの整備
- 訪問リハや地域包括ケアとの連動
など、院内外を跨いだ“つながる支援体制”の構築が求められます。
3. 医療従事者の教育と文化づくり
PICS対策を実現するには、現場の医療者一人ひとりが「救命後」の視点を持つ必要があります。そのためには、
- PICSに関する体系的な教育(初期研修・院内研修など)
- リハビリ職や看護師、薬剤師による啓発活動
- 院内方針としてPICS対策を明文化
といった、組織ぐるみの文化形成がカギとなります。
4. 家族ケアの継続と評価体制
PICS-Fに対するケアは始まりつつありますが、継続的な介入とその効果検証が不足しているのが現状です。
- 家族への情報提供やメンタルケア
- 退院後のアンケートや電話フォローアップ
- 支援が届いているかのモニタリング体制の確立
などが、PICS-Fへの本質的な支援には不可欠です。
まとめと今後の展望
PICSは、ICUでの治療によって救命された患者が、その後に抱えるさまざまな課題を包括的に捉える概念です。身体的な筋力低下(ICU-AW)、認知機能障害、うつや不安などの精神的苦痛、さらには家族にも影響が及ぶPICS-Fまで、その影響は広範囲にわたります。
これまでに紹介したように、PICSは単なる後遺症ではなく「社会復帰を阻む大きな障壁」であるという認識が、ようやく医療現場にも広まりつつあります。特に、高齢化社会を迎える日本においては、ICUから地域へとつながる包括的ケア体制の構築が急務です。
そのためには以下のような対応が重要になります:
- ICU入室直後からの予防的介入(早期離床・ABCDEFバンドルの実践)
- ICU退室後の系統的な評価(握力・MRC・HADS・IES-R・EQ5D-5L等)
- PICS-Fも含めた包括的支援と情報提供
- 医療者教育・地域連携・政策的支援の強化
PICSは多職種の協働と、患者・家族の声に寄り添う姿勢があって初めて、真に取り組むことができる課題です。今後、ガイドラインや評価体制がさらに整備されることで、「救命から生活まで」を支える医療の質の向上が期待されます。
引用文献
1)Needham DM, Davidson J, Cohen H, et al. Improving long-term outcomes after discharge from intensive care unit: Report from a stakeholders’ conference. Crit Care Med. 2012;40(2):502–509.
2)Herridge MS, et al. Functional disability 5 years after acute respiratory distress syndrome. N Engl J Med. 2011;364(14):1293-1304.
3)Pandharipande PP, et al. Long-term cognitive impairment after critical illness. N Engl J Med. 2013;369(14):1306–1316.
4)Davidson JE, et al. Caregiving and posttraumatic stress disorder in family members of intensive care unit patients. Crit Care Med. 2012;40(2):618-624.
5)Zomorodi M, et al. Physical and psychological effects of early mobilization in ICU: a systematic review. Am J Crit Care. 2012;21(5):386-394.
6)Schweickert WD, et al. Early physical and occupational therapy in mechanically ventilated, critically ill patients: a randomised controlled trial. Lancet. 2009;373(9678):1874-1882.
7)Kikuchi A, et al. ABCDEFGH bundle: a novel integrative approach for improving long-term outcomes of critical illness. J Clin Med. 2024;13(19):5881.
8)Nakanishi N, et al. Post-Intensive Care Syndrome and Its New Challenges in Coronavirus Disease 2019 (COVID-19) Pandemic: A Review of Recent Advances and Perspectives. J Clin Med. 2021;10(18):3870.
9)Kamdar BB, et al. Patient-centered outcomes research: opportunities, challenges, and pathways forward. Crit Care Med. 2018;46(3):425-429.
10)Inoue S, Hatakeyama J, Kondo Y, et al. Post-intensive care syndrome: its pathophysiology, prevention, and future directions. Acute Med Surg. 2019;6(3):233–246.
11)Davidson JE, Aslakson RA, Long AC, et al. Guidelines for Family-Centered Care in the Neonatal, Pediatric, and Adult ICU. Crit Care Med. 2017;45(1):103-128.
12)Inoue S, Hatakeyama J, Kondo Y, Hifumi T, Sakuramoto H, Kawasaki T, et al. Post-intensive care syndrome: its pathophysiology, prevention, and future directions. Acute Med Surg. 2019;6(3):233–246.

