呼吸と灌流はどこでつながっているのか?
呼吸と灌流は、別々の生理機能のように思われがちですが、酸素を全身へ届ける一つの流れとして密接に関係しています。
このつながりが起こる場所こそが、「肺胞と毛細血管が接するガス交換の場」です。
呼吸によって体外から取り込まれた酸素は、気道を通って肺胞へと運ばれます。
一方、心臓から肺へ送られてきた静脈血(脱酸素血)は、肺胞周囲の毛細血管を流れています。
この肺胞と毛細血管が隣り合う構造により、酸素は肺胞→毛細血管へ、二酸化炭素は毛細血管→肺胞へと交換されます。
この現象をガス交換と呼びます。
ガス交換が適切に行われることで、酸素を豊富に含んだ血液が左心系へ戻り、灌流(Perfusion)=組織への酸素供給が実現するのです。
つまり、呼吸によって肺胞まで運ばれた酸素は、拡散という現象を経て、はじめて血液に乗ることができるのです。
この“拡散”の成否こそが、呼吸と灌流をつなぐ最大のカギになります。
酸素が血液に乗るまでのステップをイメージで捉える
酸素が細胞に届くまでの流れを、イメージで整理すると以下のようになります:
- 外界の空気から鼻・口を通って肺胞へ届く(換気)
- 肺胞と毛細血管でガス交換が行われる(拡散)
- 酸素を含んだ血液が心臓を経て全身に送られる(灌流)
- 酸素が細胞に取り込まれ、エネルギー産生に使われる(細胞呼吸)
この中で②が失敗すると、いくら呼吸しても、血液に酸素が乗らない状態になります。
逆に③が障害されると、酸素を含んだ血液が末梢に届かなくなり、やはり低酸素状態に陥ります。
だからこそ、呼吸だけを見てもダメ、灌流だけを見てもダメで、「どこで滞っているか」を見極める視点が重要です。
灌流=血流ではない 「酸素を届ける流れ」である
「灌流=血流」と思われがちですが、臨床的に重要なのは単なる血流量ではなく、酸素を含んだ血液が流れているかどうかです。
つまり、灌流とは「酸素を全身に届ける機能」のことであり、その出発点にあるのが肺での酸素の取り込み(=ガス交換)です。
この視点があると、たとえばSpO₂が90%でも脈拍が強く血圧が保たれているから安心…ではなく、
「このSpO₂の低下は肺でのガス交換の問題か?それとも血流の分布の問題か?」と掘り下げて評価できるようになります。
換気血流比(V/Q比)とは何か?
呼吸によって肺胞まで届けられた酸素が、血液にうまく取り込まれるかどうかは、空気の流れ(換気:Ventilation)と血液の流れ(血流:Perfusion)のバランスにかかっています。
このバランスを示すのが、V/Q比(Ventilation/Perfusion ratio)です。
V/Q比は、肺胞レベルでの「空気」と「血液」の供給バランスを表したもので、
酸素が“あるのに血液がない”/“血液があるのに酸素がない”というミスマッチを見抜くための概念です。
V=換気、Q=血流という考え方
- V(Ventilation)=肺胞換気量:空気が肺胞まで届いているか
- Q(Perfusion)=肺胞血流量:肺胞を取り巻く毛細血管に血液が流れているか
この2つの比率(V/Q比)が1.0に近いと、換気と血流が理想的にマッチしている状態といえます。
しかし、実際の肺の中では、重力や構造的な影響によって、このバランスは部位ごとに大きく異なります。
上肺野と下肺野/腹側と背側の分布差
ヒトの肺では、重力の影響により、上肺野と下肺野ではVとQの分布が異なります。
- 上肺野:換気はそれなりにあるが、血流が少ない(V/Q比 > 1)
- 下肺野:血流は豊富だが、換気がやや劣る(V/Q比 < 1)
また、仰臥位(仰向け)と腹臥位(うつ伏せ)でも換気血流の分布は変化します。
- 仰臥位:背側(背中側)に血流が集中
- 腹臥位:換気と血流が均等化しやすい(ARDS患者に有効)
こうした重力依存性の分布差を理解しておくと、体位ドレナージや換気戦略の選択がより理にかなったものになります。
V/Qミスマッチが灌流に与える影響(例:シャント、死腔)
V/Qバランスが崩れると、以下のような病的状態に陥ります。
- シャント(V = 0, Q > 0):
肺炎や無気肺で空気が全く届かないが、血流はある → 酸素化できない血液が流れる
- 死腔(V > 0, Q = 0):
肺塞栓や極端な低血圧などで血流が途絶えているが、空気はある → 無駄な換気
このように、V/QミスマッチはPaO₂低下の最大の原因であり、酸素が肺に届いていても、血液とマッチしていなければ“酸素の受け渡し”つまり拡散は起きないのです。
臨床では、V/Qミスマッチを直接測定することは困難ですが、SpO₂の低下、酸素投与に対する反応性、体位変換による変化などから、その可能性を推察し、呼吸介入や灌流評価の材料とすることが可能です。
肺胞での酸素拡散|拡散の原理とその限界
呼吸によって肺胞に届いた酸素は、血液中に自動的に“吸い込まれる”わけではありません。
そこには、物理法則に基づいた拡散というプロセスがあり、この働きによって酸素が肺胞から毛細血管へと移動します。
この「拡散」がスムーズに行われるかどうかが、血液が酸素をどれだけ効率よく受け取れるか(=酸素化)を左右する最終ステップとなります。
肺胞−毛細血管膜の構造と拡散経路
酸素拡散が行われるのは、肺胞と毛細血管の間にある極薄の膜(肺胞−毛細血管膜)を通じてです。
この膜を構成するのは、
- 肺胞上皮細胞(Ⅰ型肺胞細胞)
- 基底膜
- 毛細血管内皮細胞
酸素はこの3層構造を通って、肺胞 → 血漿 → 赤血球内ヘモグロビンへと移動します。
全体の厚さは約0.3~0.6μm程度と非常に薄く、酸素の拡散に最適化された構造になっています。
この膜の健常性が保たれている限り、拡散はスムーズに進みますが、病的変化が生じると一気に破綻します。
Fickの法則と拡散の限界
酸素の拡散速度は、Fick(フィック)の法則に従います。
拡散速度 ∝ (膜の面積 × 分圧差)/(膜の厚さ)
※∝ :比例する
この式からわかるように、
- 肺胞面積が広いほど、拡散しやすい
- 酸素分圧差(肺胞と血液の濃度差)が大きいほど、拡散しやすい
- 肺胞膜が厚くなると、拡散しにくい
つまり、拡散が成立するためには「広い面積・薄い壁・濃度差」の3つが揃っている必要があるということです。
拡散障害を引き起こす主な病態
以下のような疾患・病態では、肺胞−毛細血管膜に異常が生じ、拡散が著しく制限されます:
- 肺炎:肺胞腔内に滲出液が貯留 → 拡散距離増加
- 肺線維症:肺胞壁が線維化し、膜が肥厚 → 拡散速度低下
- 肺水腫:毛細血管からの液体漏出により、膜の内外が水浸しに → 酸素の通過が困難に
- COPD(肺気腫型):肺胞の破壊により拡散面積が減少
これらはすべて、PaO₂の低下・SpO₂の不安定化をもたらします。
特に酸素投与してもSpO₂が上がりにくい場合、単なる換気不足ではなく拡散障害が隠れている可能性を疑うべきです。
酸素の通り道である肺胞−毛細血管膜に何が起きているのかを理解することで、見かけ上の呼吸数やSpO₂に惑わされず、病態の本質に近づく評価が可能になります。
酸素化の指標を理解する|PaO₂とSaO₂の違い
呼吸状態を把握するために、臨床ではよくSpO₂(経皮的酸素飽和度)やPaO₂(動脈血酸素分圧)といった「酸素化の指標」が用いられます。
しかし、これらの意味を正しく理解していなければ、本当に酸素が足りているのかどうかを見誤る危険性があります。
ここでは、PaO₂とSaO₂の違い、SpO₂との関係、そして評価の際に押さえるべきポイントを整理します。
PaO₂:血液中に“溶けている”酸素の分圧
PaO₂(動脈血酸素分圧)は、動脈血中に溶け込んでいる酸素分子の分圧をmmHg単位で示したものです。
これは、肺胞でのガス交換(=拡散)がどれだけうまくいっているかを評価する指標になります。
ただし、PaO₂は血液中の酸素のうち、ごく一部(1〜2%)しか示していないことを理解する必要があります。
大部分の酸素は、ヘモグロビンと結合して運ばれているため、PaO₂だけでは酸素運搬能全体は把握できません。
SaO₂:酸素がヘモグロビンに“どれだけ結合しているか”
SaO₂(動脈血酸素飽和度)は、血液中のヘモグロビンのうち、酸素と結合している割合(%)を示します。
この値は、SpO₂(パルスオキシメーターの数値)と非常に近く、臨床ではSpO₂をSaO₂の代用として使っています。
例えば、SaO₂が98%であれば、ヘモグロビンの98%が酸素を運んでいる状態です。
これは、PaO₂が60〜100mmHgの範囲であればおおよそ安定して保たれます(※この関係は後述の酸素解離曲線で理解されます)。
PaO₂とSaO₂のズレに注意|“酸素足りてるように見える”落とし穴
SpO₂が95%以上であっても、必ずしも「酸素が十分ある」とは限りません。
なぜなら、ヘモグロビン濃度(Hb)が極端に少ない場合、SaO₂やSpO₂が正常でも実際に運ばれる酸素量(CaO₂)は不足しているからです。
また、酸素解離曲線が右方(または左方)へシフトするような病態(発熱・アシドーシスなど)では、
PaO₂とSaO₂の関係が崩れるため、PaO₂だけを見ていても危険な場合があります。
酸素解離曲線をイメージする
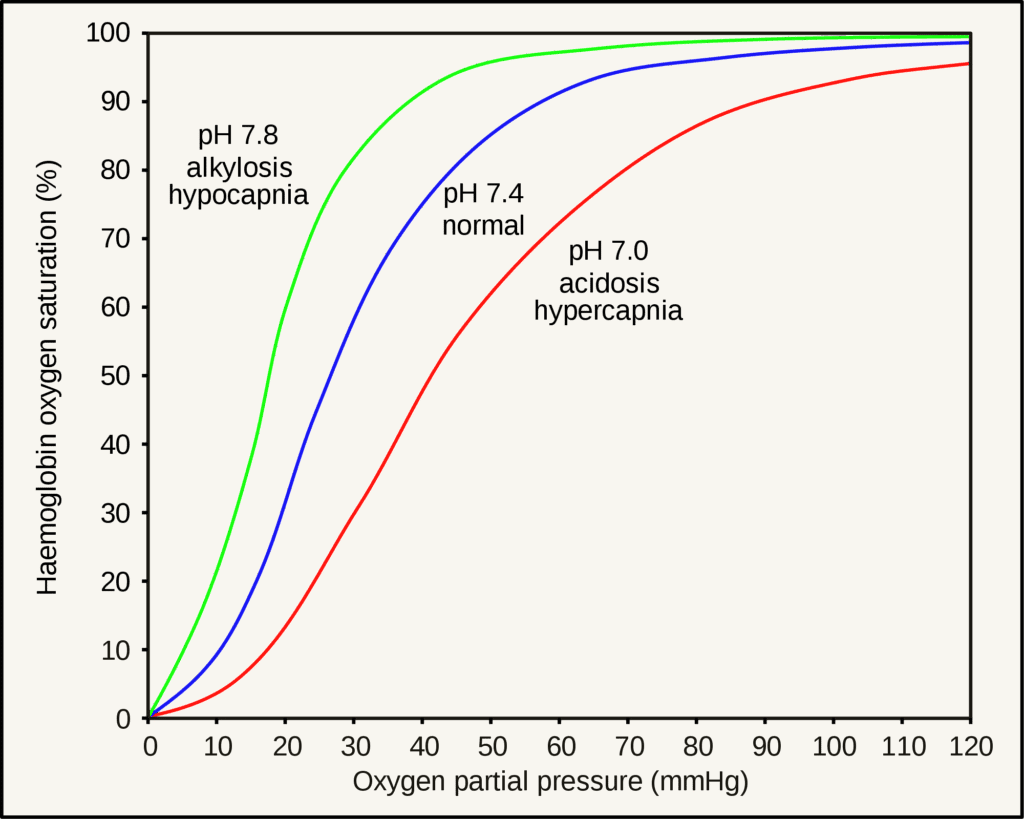
PaO₂とSaO₂の関係は、酸素解離曲線(S字カーブ)で表されます。
この曲線の特徴は、
- PaO₂が60mmHg程度でSaO₂は約90%
- それ以下になるとSaO₂が急激に低下する
- 曲線は体内のpH・温度・二酸化炭素濃度などにより右方/左方にシフト
これを理解しておくと、「PaO₂が下がり始めたとき、SaO₂がいつ落ちるか」を予測できます。
また、SpO₂だけに頼るリスクを回避し、拡散障害や酸素運搬障害の早期発見にもつながります。
PaO₂は「肺でのガス交換の指標」、SaO₂は「酸素運搬の指標」。
このように機能を分けて考えることで、より立体的な評価が可能になります。
呼吸障害が灌流を阻む仕組みを整理する
呼吸の異常がDO₂(O₂ Delivery)を下げる
DO₂(酸素供給量)は以下の式で表されます。
DO₂ = 心拍出量 × 動脈血酸素含有量(CaO₂)
このうちCaO₂(動脈血酸素含有量)は、PaO₂・SaO₂・Hb濃度によって決まります。
つまり、呼吸によって酸素が十分取り込めていない状態では、CaO₂が低下し、DO₂が下がる=灌流が障害されるということになります。
どれだけ心拍出量が保たれていても、血液中の酸素が少なければ、**「酸素が届かない灌流」**となってしまいます。
V/Qミスマッチや拡散障害が原因となる
呼吸障害によって酸素がうまく取り込めない主な原因は、以下のようなパターンです。
- V/Qミスマッチ:換気と血流の不均衡(肺炎、無気肺、肺塞栓など)
- 拡散障害:肺胞膜の肥厚や液体貯留(肺水腫、線維症など)
- 換気低下:呼吸筋疲労、意識低下、気道閉塞など
これらはすべて、肺胞から血液への酸素移動を阻害し、結果としてDO₂を低下させます。
つまり、「呼吸障害=ガス交換障害」が灌流不全の根本原因となるのです。
代償として起こる呼吸性代償を見逃さない
呼吸による酸素供給が不足したとき、身体はその不足を補うためにさまざまな代償反応を示します。
これを呼吸性代償と呼びます。
代表的な反応は以下のとおりです。
- 頻呼吸(tachypnea):換気量を増やしてPaO₂を維持しようとする
- 努力呼吸(dyspnea):補助呼吸筋を使い、拡張力を増大させようとする
- 過換気(hyperventilation):二酸化炭素を排出し、酸塩基バランスを補正する
これらの代償反応が強まるほど、身体は酸素不足に追い込まれている証拠です。
そして代償が破綻すれば、低酸素血症、呼吸性アシドーシス、循環不全へと進行します。
灌流評価における「呼吸性要因」の見落としに注意
灌流不全が疑われる場面で、血圧や尿量、乳酸値など循環側の指標ばかりに目が向きがちです。
しかし、酸素の入口である呼吸側が破綻していれば、どれだけ血流を保っても意味がありません。
特に次のような場面では、呼吸側の評価を優先すべきです。
- SpO₂が不安定または酸素投与に反応しない
- 呼吸数が高く、明らかな呼吸苦がある
- 肺炎やARDSなど、明確な肺病変が存在する
- 高CO₂血症やpHの変動が著しい
灌流評価とは、「血が流れているか」ではなく「酸素が届いているか」を問う行為です。
だからこそ、呼吸の破綻が灌流のスタートラインを崩していないか?という視点が不可欠です。
まとめ|ガス交換を臨床にどう活かすか
ここまで、呼吸によって肺胞に届いた酸素が、どのようにして血液へ取り込まれ、全身へ届けられるかというプロセスを解説してきました。
V/Q比・肺胞拡散・PaO₂とSaO₂の違いなど、呼吸と灌流をつなぐ要素が複雑に絡み合っていることがわかったと思います。
しかし、これらの知識は単なる理論ではなく、臨床の現場で「いま、何が起きているか」を判断するための土台になります。
V/Q比・拡散・酸素化を総合的にとらえる視点
呼吸状態を評価するとき、SpO₂やPaO₂だけに頼るのではなく、次のような多層的な視点が重要です。
- 換気(Ventilation)が十分に行われているか?(呼吸筋・胸郭の動き)
- 血流(Perfusion)は適切に肺へ届いているか?(体位・循環動態)
- 換気と血流はマッチしているか?(V/Q比の視点)
- 肺胞膜を通じた拡散は障害されていないか?(肺炎・浮腫・線維化)
- 酸素はヘモグロビンにきちんと運ばれているか?(SaO₂・Hb濃度)
このように複合的にとらえることで、「呼吸はしているのに酸素が届かない」という病態の背景が見えてきます。
酸素が届かない理由を見極める
灌流不全が疑われる場面で、酸素が届かない理由を見極める際には、以下の3点をチェックポイントにします。
- 肺に酸素が届いていない(換気の問題)
- 肺胞から血液へ移せていない(拡散・V/Qミスマッチ)
- 血液が酸素を運べていない(Hb低下・酸素解離曲線の変化)
この3つのどこに異常があるのかを丁寧に評価することで、治療の優先順位や介入の方向性が明確になります。
たとえば、
- 換気不足 → 体位調整、徒手的な呼吸介助、NPPVなどのサポート
- 拡散障害 → 原疾患の治療、酸素投与、肺リクルートメント
- Hb低下 → 輸血や出血コントロール、栄養管理
評価・観察・介入の優先順位に「呼吸」を置く
灌流評価は、決して血圧や脈拍だけで完結するものではありません。
「酸素を含んだ血液が、組織にきちんと届けられているか」という視点を持つことが、灌流の本質です。
そしてそのスタート地点となるのが、呼吸による酸素の取り込み=肺でのガス交換です。
だからこそ、臨床では、
- 呼吸数
- 呼吸様式
- 呼吸筋の動員状況
- SpO₂の変動
- pHやPaCO₂の変化
などを細かく観察し、「呼吸の変化が灌流不全の前兆かもしれない」という視点を常に持つことが大切です。


